Pewnego dnia z przerażeniem zobaczyłam nitki krwi w pieluszce mojej niespełna czteromiesięcznej córeczki. Lekarz stwierdził, że jeśli krew nie zniknie po tygodniu, to najpewniej jest objawem alergii na białko mleka krowiego obecne w moim mleku (karmiłam piersią). Przestałam jeść wszelkie produkty mleczne, ale to nie przyniosło poprawy. Pasemka krwi w kupie nadal się pojawiały. Poza tym córce nic nie dolegało, a wyniki zleconych badań były dobre.
Przez następne miesiące odwiedziłyśmy wielu lekarzy. Diagnoza zawsze była taka sama – alergia na mleko i coś jeszcze. Pediatrzy, alergolodzy, gastroenterolodzy – wszyscy mówili jednym głosem: „Proszę nie jeść też jajek. I wołowiny. I pszenicy. I cytrusów, orzechów, soi, pomidorów, pietruszki, selera, kakao, ryb, papryki. A jeśli nie może pani już tego wytrzymać, to proszę dać córce preparaty mlekozastępcze, wypiszę pani receptę”. I tak z mojego talerza znikały kolejne produkty. Wylądowałam na drakońskiej diecie. Myślałam, że to nie może potrwać długo. Trwało pół roku.
Próbowałam przestawić córkę na „mleko” w proszku, na które dostawałam recepty. Nie chciała go pić. Produkty mlekozastępcze dla alergików – hydrolizaty białkowe czy preparaty aminokwasowe – smakują zupełnie inaczej niż zwykłe mleko modyfikowane dla niemowląt. Mówiąc wprost: nigdy w życiu nie próbowałam czegoś tak obrzydliwego.
Zaskoczyło mnie, kiedy na spotkaniach ze znajomymi ciągle natrafiałam na rodziców, których dziecko także dostało diagnozę alergii na białko mleka krowiego. Przyczyny były różne – wysypka, kolka albo krew w kupie niemowlaka. Czy to możliwe, żeby alergie pokarmowe u dzieci karmionych piersią stały się powszechne?
Epidemia alergii pokarmowych wśród polskich niemowląt
Różne źródła naukowe zgodnie podają, że alergia na białko mleka krowiego jest przypadłością rzadką. W badaniu, w którym wzięli udział mali pacjenci z dziewięciu europejskich krajów, wykazano, że cierpi na nią mniej niż 1 procent dzieci do 2. roku życia [1]. Szacunki z innych źródeł nie przekraczają kilku procent populacji. Alergie na inne rodzaje pokarmu niż mleko są jeszcze rzadsze. Tymczasem w wielu krajach w ostatnich latach odnotowano nawet dziesięciokrotny wzrost sprzedaży preparatów mlekozastępczych! [2] Jak jest w Polsce?
Wedle publicznie dostępnych danych z portalu Dane.gov.pl oraz statystyk Narodowego Funduszu Zdrowia w 2014 roku sprzedano niecałe 68 tysięcy opakowań preparatu Neocate LCP – w 2019 roku ponad 260 tysięcy! To wzrost o prawie 300 procent. W 2014 roku na refundację tego preparatu wydaliśmy 10 milionów złotych, a w 2019 prawie 40 milionów.
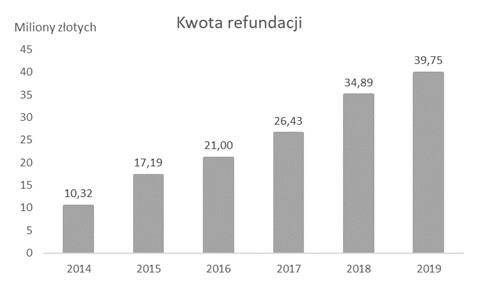
Wzrost kosztów refundacji preparatu Neocate LCP wedle danych dostępnych na portalu Dane.gov.pl
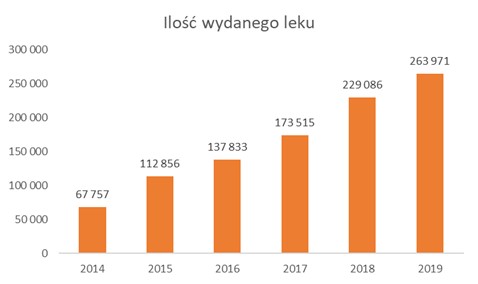
Wzrost sprzedaży preparatu Neocate LCP wedle danych dostępnych na portalu Dane.gov.pl
W 2019 roku w Polsce urodziło się 375 tysięcy dzieci . W tym samym roku wydano ponad 260 tysięcy opakowań preparatu stosowanego wyłącznie u dzieci do 12. miesiąca życia. Z danych tych nie wynika oczywiście, ile opakowań przypadło na jedno dziecko, ale nawet ostrożne szacunki sugerują, że receptę na Neocate LCP mogło otrzymać zdecydowanie więcej niż 1 procent niemowląt. A przecież szacunki te nie obejmują recept wystawianych na inne dostępne na rynku preparaty mlekozastępcze.
Czy wytyczne dotyczące diagnozowania alergii pokarmowej u niemowląt powstały w gronie ekspertów niezależnych finansowo od producentów preparatów mlekozastępczych? Wręcz przeciwnie.
Wiedza dostarczana przez producenta żywności dla niemowląt jest traktowana na równi z tą zdobywaną w czasie konferencji naukowej. | Emilia Kaczmarek
Producenci preparatów mlekozastępczych kształcą lekarzy
Popularny wśród polskich lekarzy portal „Medycyna Praktyczna” opublikował polskie tłumaczenie zaleceń dotyczących alergii pod tytułem „Skuteczniejsze rozpoznawanie, postępowanie diagnostyczne i leczenie IgE-niezależnej alergii na białka mleka krowiego u niemowląt – międzynarodowa interpretacja wytycznych Milk Allergy in Primary Care” (w skrócie iMAP).
Przetłumaczone wytyczne zawierają algorytm postępowania, który w przypadku stwierdzenia objawów łagodnej lub umiarkowanej alergii zaleca podawanie dziecku preparatów mlekozastępczych lub karmienie wyłącznie piersią z zachowaniem ścisłej diety eliminacyjnej u matki. Wytyczne te zakładają także, że w przypadku braku poprawy po czterech tygodniach diety eliminacyjnej, podejrzenie alergii może zostać utrzymane i należy zalecić eliminację kolejnych alergenów z diety matki – czyli dokładnie tak, jak było w moim przypadku.
Spośród dwunastu autorów wytycznych iMAP ośmioro, w tym ich główna autorka, otrzymywało wynagrodzenia za wygłoszenie wykładów edukacyjnych lub konsultacje od firmy Mead Johnson, producenta preparatu mlekozastępczego Nutramigen LGG. Wszyscy z wyjątkiem jednego autora (związanego finansowo z Nestlé Nutrition Institute) otrzymywali też takie wynagrodzenia od Danone – spółki matki firmy Nutricia, czyli producenta takich preparatów mlekozastępczych jak Neocate LCP czy Bebilon Pepti Syneo.
Producent preparatów Neocate LCP prowadzi również Akademię Nutricia – platformę edukacyjno-szkoleniową. Umożliwia ona wirtualny udział w „kursach z nagrodami lub po ukończeniu których przyznawane są punkty edukacyjne”. Lekarze są zobowiązani do zbierania punktów edukacyjnych w ramach ustawowego obowiązku doskonalenia zawodowego. Wiedza dostarczana przez producenta żywności dla niemowląt jest więc traktowana na równi z tą zdobywaną w czasie konferencji naukowej (1 punkt za 1 godzinę).
Ze strony Akademii Nutricia można pobrać dokument pt. „Diagnostyka i leczenie alergii na białka mleka krowiego. Stanowisko Sekcji Alergii na Pokarmy Polskiego Towarzystwa Gastroenterologii, Hepatologii i Żywienia Dzieci” (PTGHiŻD). Dokument poprzedzają i kończą reklamy mleka w proszku dla alergików. Są to reklamy skierowane do lekarzy, mają ułatwiać wystawianie recept – zawierają kody ICD-10, które lekarz musi umieścić na recepcie na preparaty mlekozastępcze oraz wskazania do ich przepisania. Na jednej z reklam w sekcji „ważne informacje” małym drukiem napisano „karmienie piersią jest najwłaściwszym sposobem żywienia niemowlęcia”. Na innej większą czcionką na czerwonym tle podkreślono, że mieszanki aminokwasowe powinny być stosowane, jeśli objawy nie ustępują u dziecka karmionego piersią pomimo stosowania diety eliminacyjnej u matki.
Jednak nie wszystkie rekomendacje zalecają takie postępowanie. Choćby, otoczone przez te reklamy, polskie rekomendacje PTGHiŻD zalecają co innego – przedstawiony w nich algorytm postępowania diagnostycznego [s. 24] w przypadku braku poprawy po czterech tygodniach stosowania diety eliminacyjnej zaleca brak rozpoznania alergii i powrót do mleka w diecie. Reklamy preparatów mlekozastępczych oparto jednak o takie rekomendacje, które pozwalają maksymalnie powiększyć bazę odbiorców recept na te produkty.
Jeśli zdrowe dzieci są odstawiane od piersi na rzecz preparatów mlekozastępczych dla alergików, jest to szkodliwe dla ich zdrowia. | Emilia Kaczmarek
Nie jestem pierwszą osobą, która zwróciła uwagę na związki między producentami preparatów mlekozastępczych a zjawiskiem nadrozpoznawalności alergii. W 2018 roku wyniki dziennikarskiego śledztwa na ten temat opublikowano na łamach prestiżowego medycznego czasopisma „The BMJ” [3]. W 2020 roku w innym uznanym czasopiśmie – „JAMA Pediatrics” – opublikowano artykuł wskazujący, że 81 procent autorów różnych wytycznych dotyczących alergii, które ukazały się od 2012 roku, zgłosiło konflikt interesów [2]. W artykule tym podano też w wątpliwość samą możliwość powodowania alergii pokarmowej przez śladowe ilości alergenów obecne w mleku matki. Wskazano także, że badania, na których oparto zalecenia dotyczące diety eliminacyjnej, nie spełniają współczesnych kryteriów medycyny opartej na dowodach [evidence based medicine, EBM]. Z kolei w zeszłym roku na łamach czasopisma „Clinical & Experimental Allergy” opublikowano wyniki badań dowodzące, że symptomy, które można uznać za przejaw alergii pokarmowej wedle wytycznych iMAP, ma większość [!] zdrowych dzieci do 12. miesiąca życia [4].
Co ciekawe, w krótkim komentarzu do polskiego tłumaczenia wytycznych iMAP, profesorki Andrea Horvath i Hanna Szajewska zwracają uwagę na problem nadrozpoznawalności alergii. Powszechne (błędne) przekonanie o tym, że „za większość nieswoistych objawów występujących w pierwszych miesiącach życia dziecka odpowiada alergia na pokarmy” przypisują jednak rodzicom lub „ulegającym ich presji lekarzom”. Być może istnieją matki przekonane, że ich dziecko cierpi na alergię z byle powodu i marzące o tym, aby przestać jeść nabiał, jajka, wołowinę, soję, pszenicę, orzechy, kakao, cytrusy, selera, pietruszkę, pomidory, paprykę i ryby.
W moim przypadku jednak to lekarze dowodzili, że moja córka ma alergię i zlecili mi ścisłą dietę eliminacyjną. Jestem przekonana, że nie robili tego ze złej woli. Zalecali to, czego ich nauczono na szkoleniach i realizowali wytyczne. Niestety te szkolenia i wytyczne powstawały pod pośrednim wpływem producentów preparatów mlekozastępczych, którym nadrozpoznawanie alergii się opłaca.
Alergia IgE-niezależna – diagnoza, której nie da się sfalsyfikować
Kiedy moja córka skończyła sześć miesięcy alergolog zleciła mi wykonanie tak zwanego panelu pediatrycznego – badania krwi, które określa stężenia przeciwciał IgE odpowiedzialnych za reakcję uczuleniową na wiele alergenów. Ucieszyłam się, kiedy wyniki badania były dobre.
Na kolejnej wizycie dowiedziałam się jednak, że brak przeciwciał wcale nie wyklucza alergii, ponieważ moja córka najpewniej cierpi na alergię IgE-niezależną. Alergia IgE-zależna wywołuje zazwyczaj natychmiastową reakcję organizmu po kontakcie z alergenem i można ją badać w badaniach krwi czy testach skórnych. Alergia IgE-niezależna daje objawy opóźnione i nie da się jej potwierdzić w żaden obiektywny sposób. Jedyną metodą diagnozy jest procedura eliminacji i prowokacji. Jeśli dziecko jest na coś uczulone, wyłączenie tego składnika z diety powinno mu pomóc (eliminacja), a po jego zjedzeniu objawy powinny się nasilić (prowokacja).
Bez prowokacji nie da się określić, czy to zmiana diety przyniosła poprawę, ponieważ objawy mogą ustąpić samoistnie, a to, że stało się to akurat jakiś czas po zmianie diety, może być przypadkowe. Jeśli stan pacjenta nie wymaga hospitalizacji, to rodzic sam obserwuje reakcje swojego dziecka, a objawy, których wypatruje po włączeniu alergenu do diety, mogą być bardzo różne: katar, wysypka, ból brzucha, biegunka i wiele innych.
Lekarze zalecali, aby notować wszystko, co jem, obserwując jednocześnie stan zdrowia i samopoczucie córki, szukając ewentualnych korelacji. Taka metoda narażona jest jednak na szereg dobrze znanych psychologii problemów i błędów poznawczych, takich jak „złudzenie kontroli” czy efekt placebo. Właśnie dlatego w eksperymentach naukowych stosuje się tak zwaną podwójnie ślepą próbę, polegającą na tym, że ani badany, ani badacz nie wiedzą, czy dany pacjent dostaje lek czy placebo – taka procedura ma zmniejszyć ryzyko zafałszowania wyniku eksperymentu, nawet z powodu nieświadomej autosugestii. Sama kilkukrotnie ulegałam krótkotrwałemu złudzeniu, że odkryłam wreszcie, co szkodzi mojej córce.
Na facebookowej grupie „Mama karmiąca na diecie eliminacyjnej”, która zrzesza prawie 17 tysięcy [!] osób, kobiety opisują pełne niepokoju godziny oczekiwania na reakcję w organizmie dziecka po zjedzeniu alergenu. Niemowlę nie powie, co mu dolega. Matki zastanawiają się, czy przerwać prowokację, jeśli dziecko jest w dniu zmiany diety, na przykład, marudne. Karmiąc piersią, nierzadko mają poczucie winy, myślą o potencjalnym alergenie, który krąży w ich mleku niczym trucizna. Sama tak się czułam.
Jeśli alergen wywoła niepożądaną reakcję, prowokację można powtórzyć za pół roku. Zdecydowana większość dzieci wyrasta bowiem z alergii na białko mleka krowiego, zwykle już w pierwszych latach życia. Jeśli więc po prowokacji żadne niepokojące objawy nie wystąpią, to także nie wyklucza wcześniejszej diagnozy alergii! W międzyczasie dziecko mogło bowiem samoistnie nabyć tolerancję na mleko krowie czy inne alergeny. Diagnoza alergii IgE-niezależnej wydaje się więc nie do obalenia.
Dlaczego to wszystko jest ważne?
Ktoś może się zastanawiać – a co to za różnica, czy dziecko jest karmione piersią, czy mlekiem z proszku? Od lat istnieje jednak naukowy konsensus, że karmienie mlekiem matki jest najlepszym, z punktu widzenia zdrowia dziecka, sposobem karmienia niemowląt. Już w latach osiemdziesiątych WHO i UNICEF opracowały Międzynarodowy Kodeks Marketingu Produktów Zastępujących Mleko Kobiece, który nakłada ograniczenia na reklamowanie mleka modyfikowanego. To właśnie dlatego w radiu czy telewizji nie słyszymy reklam mleka dla niemowląt. W kwietniu tego roku WHO opublikowało raport ujawniający, w jaki sposób ten zakaz reklamy jest łamany lub omijany w internecie, gdzie treści reklamowe o pozornie informacyjnym charakterze trafiają bezpośrednio do młodych matek lub kobiet w ciąży.
Kodeks WHO powstał w reakcji na praktyki marketingowe z lat siedemdziesiątych, kiedy to firmę Nestlé oskarżano o pośrednie przyczynienie się do wzrostu śmiertelności niemowląt w krajach rozwijających się. Noworodki nie karmione piersią traciły bowiem dostęp do cennych przeciwciał obecnych w mleku matki, a w krajach, w których problemem jest dostęp do czystej wody, do mleka modyfikowanego łatwo mogły dostać się śmiercionośne bakterie i wirusy. Nieetyczne było też wręczanie darmowych próbek mleka modyfikowanego młodym matkom, których nie stać było na to, by samodzielnie kupować puszki na kolejne miesiące, a nie mogły już wykarmić noworodka własnym, dostępnym za darmo, mlekiem (laktacja wymaga „rozkręcenia” i jeśli dziecko nie jest przystawiane do piersi – zanika).
We współczesnej Polsce nie mamy jednak problemu z dostępem do czystej wody. Decyzja o tym, jak długo i czy w ogóle karmić piersią, jest osobistą decyzją każdej matki, na którą składają się różne czynniki, nie tylko zdrowotne. Jeśli jednak kobiety rezygnują z karmienia piersią, ponieważ ulegają błędnemu przekonaniu, że karmiąc, trują swoje dziecko albo mają dość przeciągającej się i nieprzynoszącej efektów diety eliminacyjnej – to nie jest autonomiczna i dobrowolna decyzja. Sama byłabym jedną z takich kobiet, gdyby mojej córce posmakowały preparaty mlekozastępcze.
Cała ta historia nie jest jednak wyłącznie moim osobistym problemem. Opisywane zjawisko jest ważne z co najmniej czterech powodów. Po pierwsze, jeśli zdrowe dzieci są odstawiane od piersi na rzecz preparatów mlekozastępczych dla alergików, jest to szkodliwe dla ich zdrowia. Po drugie, jeśli matki karmiące dzieci bez alergii są na dietach eliminacyjnych miesiącami, to osłabia także zdrowie tych kobiet. Po trzecie, preparaty mlekozastępcze wypisywane na receptę są refundowane, marnotrawimy więc publiczne pieniądze. Po czwarte, cała ta historia brzmi jak kolejna teoria spiskowa (którą niestety nie jest) i podważa zaufanie do współczesnej medycyny.
Jak skończyła się moja dieta
Po rozszerzeniu diety u córki o pokarmy stałe, krew w pieluszce zaczęła pojawiać się rzadziej, jednak nie zniknęła zupełnie. Chociaż nadal wyglądała jak dobrze odżywione, wręcz okrągłe niemowlę, córka zaczęła zdecydowanie wolniej przybierać na wadze. Gastroenterolog polecił mi dalej trzymać się diety i dokarmiać córkę preparatem mlekozastępczym.
Na pytanie, czy mogę z powrotem wprowadzić do diety nabiał, skoro dieta eliminacyjna nie pomaga – lekarze odpowiadali przecząco. Twierdzili, że objawy muszą zupełnie ustąpić na co najmniej miesiąc, żeby można było zacząć prowokację. Sugerowali, że córce się nie poprawia, bo może nie czytam dokładnie składów wszystkiego, co jem.
Preparaty mlekozastępcze dostępne na receptę są refundowane, naddiagnoza alergii oznacza marnotrawstwo publicznych pieniędzy. Na refundację tylko jednego ze stosowanych preparatów w 2019 roku wydano 40 milionów złotych. | Emilia Kaczmarek
Każda wizyta w sklepie mijała na czasochłonnym studiowaniu składów produktów, a nierzadko kończyła się tym, że nie bardzo miałam co kupić. Zrozumiałam, jak ciężko mają weganie, kiedy próbują nabyć pieczywo bez nabiału. Zdziwiłam się, jak trudno jest dostać czekoladę bez soi. Moja dieta przez te miesiące nie była pełnowartościowa ani zdrowa. W pewnym momencie jadłam głównie banany i czipsy ziemniaczane. Tymczasem w okresie laktacji organizm potrzebuje jeszcze więcej dodatkowych kalorii i substancji odżywczych niż w ciąży. Spośród kilku lekarzy, u których byłam przez te miesiące, tylko pediatra w naszej przychodni poleciła mi suplementację wapnia. Nie udało mi się jednak znaleźć preparatów dla kobiet karmiących, w których składzie nie byłoby ani laktozy, ani oleju z ryb, ani soi.
Krew w pieluszce zniknęła na dobre dopiero kiedy moja córka miała osiem miesięcy. Przez kolejne tygodnie stopniowo wprowadzałam do diety wszystkie wykluczone wcześniej alergeny. Zgodnie z zaleceniem lekarza każdy z zakazanych produktów miałam najpierw jeść sama przez parę dni, a jeśli nitki krwi nie wrócą, podać go córce w małych ilościach. Prowokacja, którą zakończyłyśmy, kiedy córka miała prawie rok, nie wywołała żadnej reakcji. Moja córka albo przestała być, albo nigdy nie była na nic uczulona.
Nie twierdzę oczywiście, że alergie pokarmowe nie istnieją. Rozumiem, że są dzieci, dla których preparaty mlekozastępcze mogą być optymalnym rozwiązaniem. Nie namawiam też wszystkich kobiet do porzucenia zaleconych przez lekarzy diet eliminacyjnych. Każdy przypadek jest inny. Kontakt z alergenem w skrajnej sytuacji może doprowadzić do wstrząsu anafilaktycznego. Trzeba działać rozważnie.
Wszystko jednak wskazuje na to, że zarówno w Polsce, jak i w wielu innych krajach diagnozy alergii pokarmowej stawiane są zbyt łatwo i zbyt często. Z kolei zalecenia dotyczące stosowania diety eliminacyjnej u matki opierają się na słabych badaniach naukowych. Producenci preparatów mlekozastępczych, którym zależy na wzroście sprzedaży ich produktów, wywierają pośredni wpływ na kształcenie lekarzy na temat alergii oraz oficjalne wytyczne dotyczące jej leczenia. Pilnie potrzebujemy bezstronnych i wiarygodnych źródeł wiedzy o alergiach wśród niemowląt. Badania naukowe powinny ustalić, czy stosowane obecnie sposoby postępowania przynoszą korzyści kliniczne większości dzieci, czy też raczej prowadzą do naddiagnozy alergii i przedwczesnej rezygnacji z karmienia piersią.
O opłacanych ekspertach, sponsorowanych szkoleniach dla lekarzy i sponsorowanych treściach w internecie skierowanych do zaniepokojonych pacjentów – innymi słowy o konfliktach interesów we współczesnej medycynie napisałam doktorat. W „Gorzkiej pigułce”, bo pod takim tytułem został wydany, skupiłam się jednak na etycznej analizie relacji środowiska medycznego z firmami farmaceutycznymi. Dokładnie te same problemy pojawiają się w relacjach z producentami żywności specjalnego przeznaczenia medycznego. Czy sama padłam ofiarą dokładnie tych mechanizmów, na których powinnam znać się najlepiej?
Przypisy:
[1] Schoemaker, A. et al. [2015], „Incidence and natural history of challenge-proven cow’s milk allergy in European children – EuroPrevall birth cohort”, „Allergy”, 70(8), 963–972.
[2] Munblit D. et al. [2020], „Assessment of Evidence About Common Infant Symptoms and Cow’s Milk Allergy”, „JAMA Pediatr.”, 2020; 174 (6), 599–608.
[3] Tulleken, Ch. [2018], „Overdiagnosis and industry influence: how cow’s milk protein allergy is extending the reach of infant formula manufacturers”, „BMJ”, 363.
[4] Vincent, R., MacNeill, S. J., Marrs, T., Craven, J., Logan, K., Flohr, C., Lack, G., Radulovic, S., Perkin, M. R., & Ridd, M. J. [2022], „Frequency of guideline-defined cow’s milk allergy symptoms in infants: Secondary analysis of EAT trial data”, „Clinical and experimental allergy: journal of the British Society for Allergy and Clinical Immunology”, 52 (1), 82–93.
Źródło ikony wpisu: fot: Sarah Chai; pexels.com








